インスリン治療
インスリンで治療することに抵抗がある患者さんは少なくありません。お気持ちはわかります。
我々糖尿病専門医も、インスリンを使わないで済むなら使わないで済ませたいと思っています。でも、インスリン治療が不可欠な患者さんには躊躇なくインスリン治療をおすすめします。詳細はインスリン療法が必要な患者さんにインスリン製剤を投与しないとどうなる?をお読みください。
大まかに分類すると、
- インスリンを分泌する力が極端に落ちている場合→1型糖尿病や膵臓を切除した例、2型糖尿病でも経過が長くて膵臓が疲弊している場合
- インスリンの働きが極端に落ちている場合→感染症の合併や、手術のとき
の2つの場合はインスリンを注射しないと血糖コントロールが良くならず、重大な結果をもたらします。1型糖尿病のように膵臓のβ細胞が不可逆的に破壊されてしまう場合は(残念ながら)永続的にインスリンの注射が必要です。でも、2型糖尿病で生活習慣が良くないために一時的に高血糖になっているけれども、膵臓のβ細胞が死んでいない場合は、糖毒性を解除してインスリン抵抗性が改善できれば、いずれインスリンの離脱が可能になります。
インスリンが分泌されていないのか、インスリン抵抗性が高いのか、その両方なのか、このあたりは患者さんひとりひとり異なります。ですから、しっかり検査させていただき、よく検討させていただき、丁寧に説明させていただきたいと思っています。患者さんひとりひとりに向き合って、一緒に治療を考えて行きたいと思います。ご心配な点は遠慮なくおっしゃってください。
insulin
インスリンの作用
インスリンの作用
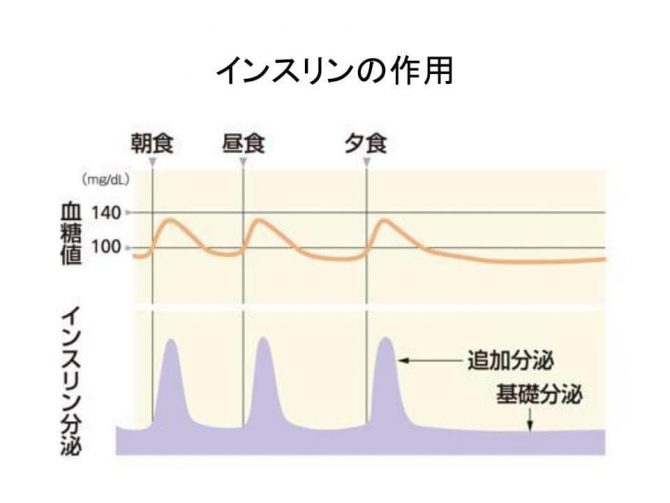
基礎分泌と追加分泌
インスリンの分泌は、食事と食事の間の「基礎分泌」と、食事を摂ったあとの「追加分泌」の2段階で構成されています。基礎分泌は、図でいうと紫色のフラットな部分で、空腹時であってもインスリンが少量ジワジワと分泌されていることを言います。これがあるから、食後上がった血糖が次の食前には正常に戻るのです。追加分泌は、朝食・昼食・夕食後にスパイク状にインスリンが分泌されている部分を指します。これが正常になされれば、食後の血糖の上昇はわずかです。インスリン治療は、この「基礎分泌」と「追加分泌」をインスリン注射によって模倣する(真似する)ことで、正常に近い血糖変動を目指します。
基礎インスリンと追加インスリン
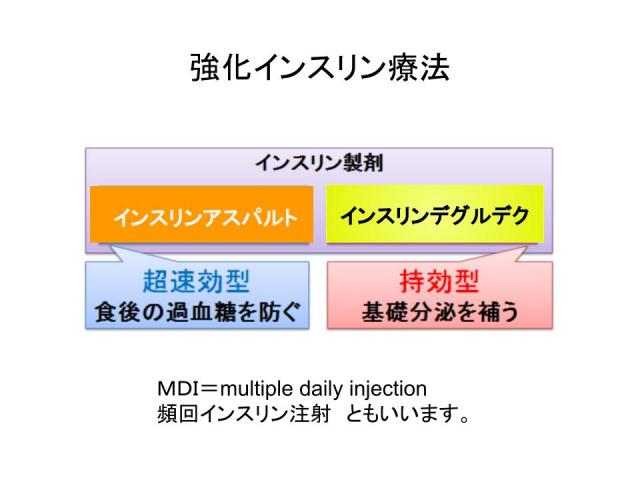
「基礎分泌」を真似るインスリンが基礎インスリンで、「追加分泌」を真似るインスリンが「追加インスリン」です。もっと砕けた言い方をすれば、基礎インスリンは持効型インスリンと言って良いでしょう(昔は中間型「N」が使われていました)。追加インスリンは超速効型インスリンと言って良いでしょう(昔はレギュラーインスリン「R」が使われていました)。現在主流の持効型、超速効型はヒトのインスリンを遺伝子組み換えで操作したインスリンアナログです。R、Nはヒトインスリン(遺伝子組み換えしていない)です。
ペン形インスリン製剤を使ったインスリン治療
強化インスリン療法 MDI
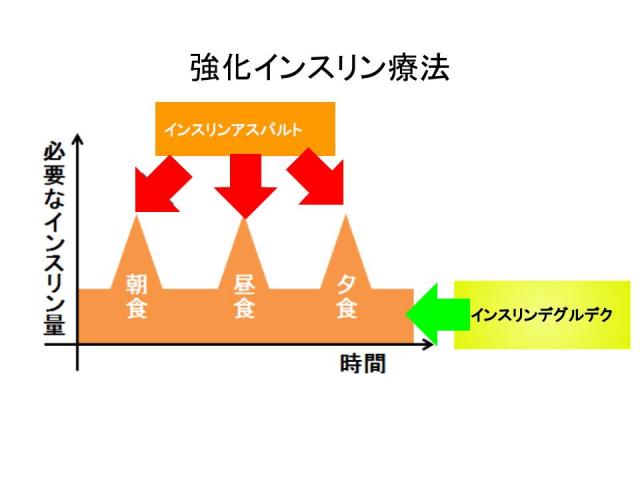
超速効型インスリン、持効型インスリンを組み合わせて使用します。超速効型インスリンを各食直前に計3回、持効型インスリンを1日1回皮下注射します。
自然なインスリン分泌を模倣する強化インスリン療法
自然なインスリン分泌を模倣する強化インスリン療法
インスリンアスパルトは「超速効型インスリンアナログ」です。食直前に注射することで、食後の血糖上昇を抑えます(追加分泌を模倣しています)。
インスリンデグルデクは「持効型インスリンアナログ」です。40時間以上作用します。1日1回注射することで、空腹時血糖を低下させます(基礎分泌を模倣しています)。
混合型インスリン製剤による治療
例)超速効型インスリンアスパルト(ノボラピッド)を加工して、超速効型と中間型の比率を3:7,5:5,7:3にしたもの(30ミックス、50ミックス、70ミックス)などが代表です。
最新のものでは、超速効型インスリン(インスリンアスパルト)と持効型インスリン(インスリンデグルデク)を3:7で混合したライゾデグ注があります。
違いは、中間型インスリン成分はピークがあって、24時間は持たずに切れてしまう一方でデグルデクは40時間以上持続するので効果が途切れないところです。これらの製剤はフレキシブルに使うことができます。1日1回使用する場合は、自分では打てない方や忙しい方が朝一回だけ注射するパターンです。持効型一回に比べ、一回だけでも超速効型が入るので食後血糖を1回は抑えられます。1日2回もしくは3回打つ場合は、強化インスリン療法のように2種類使い分ける(携帯する)手間が省ける、強化インスリン療法(4回)より手間がかからず、ほどほどのコントロールを得たい場合です。1型糖尿病患者さんの場合はなかなかうまくいかないことが多く、主に2型糖尿病の患者さんが対象です。
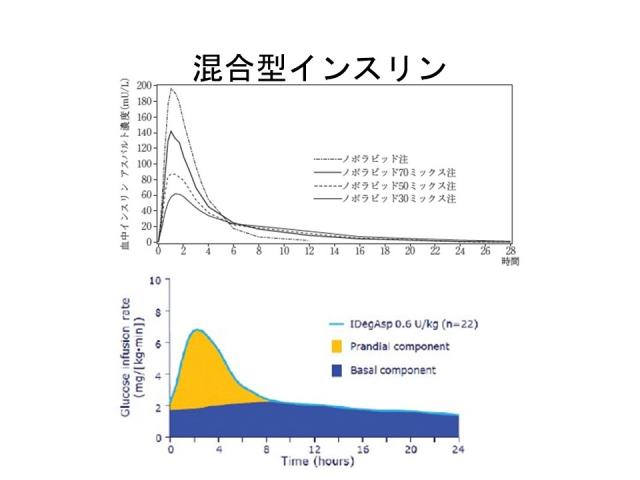
混合型インスリンによる治療
インスリンポンプ療法 CSII
ペン形インスリンをお腹に打つのではなく、腹部に柔らかいカニューレを装着し、ポンプに装填したインスリンを注入する治療法です。ペン形では不可能な細やかな投与量調整ができるうえ、お腹を出さずにボタン一つで注入ができることがメリットです。強化インスリン療法では血糖値が安定しない患者さん、ライフスタイルに変化が多い患者さんや、妊娠中もしくはこれから妊娠を希望する患者さん、小児、より良好な血糖コントロールを必要としている患者さんに向いています。詳細はインスリンポンプ療法のページをご覧ください。
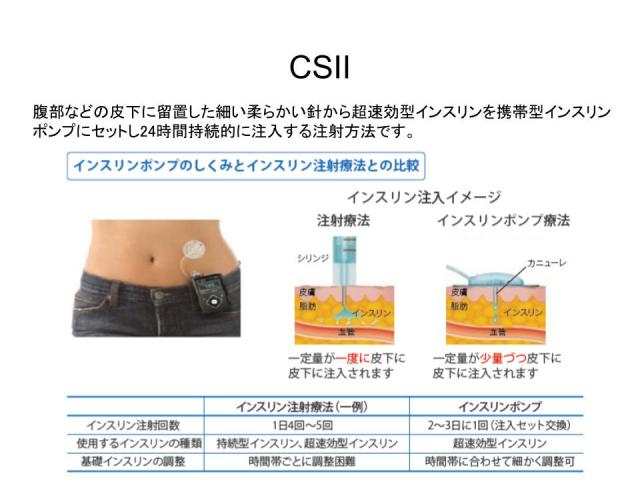
CSII インスリンポンプ療法
インスリンの副作用
インスリンの副作用といえば、最も多いのがインスリンの過剰投与による低血糖です。このページでは低血糖を防ぐための情報と、低血糖以外の副作用について記載します。
低血糖
運動・入浴
低血糖を起こしやすくなる条件ですが、まず運動と入浴が挙げられます。共通点は筋肉の血流が増える点にあります。インスリンは骨格筋に作用して、ブドウ糖を筋肉に取り込ませます。それによってブドウ糖が血液から筋肉に移行し、結果として血糖値が下がります。筋肉の血流が増えるとインスリンの効き目が良くなります。そのため、運動や入浴が低血糖の引き金になるのです。
運動前、入浴前には補食をする、あるいはインスリンの注射量を減らすといった対応が望ましいでしょう。
重篤な肝障害
肝硬変になるとインスリン抵抗性が高まるため、インスリンによる肝臓へのブドウ糖の取り込みが不十分になります。その結果、食後高血糖になるわけですが、グリコーゲンとしてブドウ糖を貯蔵できないぶん、絶食時にはグリコーゲンを取り崩して血糖を上げることができなくなります。また、乳酸、アミノ酸などからブドウ糖を合成すること(=糖新生)もできなくなります。その結果、低血糖を起こしやすくなります。
飲酒
お酒を飲むとアルコールの分解に補酵素NADが浪費されてNADH/NAD比が上昇するため、糖新生ができなくなります。そのため低血糖になりやすくなります。また、アルコール過飲が常態化している方の場合、低栄養によってグリコーゲンが貯蔵されていない状態になっているので低血糖になりやすくなります。
膵臓のα細胞機能低下(=グルカゴン分泌低下)
慢性膵炎や膵切除後の患者さんはα細胞機能が低下し、血糖が下がる際のグルカゴン分泌が落ちているため、低血糖になりやすく、かつ低血糖が長期化しやすくなります。
β遮断薬の使用
降圧剤のなかでもβ遮断薬は低血糖時の膵臓α細胞からのグルカゴン分泌を抑制し、交感神経系をブロックすることから警告症状が出難く(=低血糖を自覚し難く)します。また、下がってしまった血糖を上げにくくします。重篤な低血糖の引き金になりうるので、糖尿病に対してβ遮断薬が処方されることは少なくなってきています。
そのなかで、インスリン抵抗性を改善する作用をもつβ遮断薬は使用しやすいです。
ニプラジロール(血管拡張性のβ遮断薬)はインスリン抵抗性を改善する。
Effect of the vasodilatory beta-blocker, nipradilol, and Ca-antagonist, barnidipine, on insulin sensitivity in patients with essential hypertension.
Clin Exp Hypertens. 1998 Oct;20(7):751-61.
セリプロロール (インスリン感受性の改善効果)
Insulin sensitivity in a long-term crossover trial with celiprolol and other antihypertensive agents.
J Cardiovasc Pharmacol. 1998 Jan;31(1):140-5.
低血糖以外の副作用
1型糖尿病の発症
詳しいメカニズムは明らかになっていませんが、インスリン自己注射開始後に1型糖尿病を発症した報告があります。インスリン自体が抗原となり、自己発応性のT細胞活性化が引き起こされた可能性があります。
インスリン長期使用による皮膚反応
インスリンを自己注射する際には、同じ場所に打ち続けないように指導しますが、それには理由があります。同じ場所に打ち続けると、その部位に硬い結節(硬結)ができます。insulin lipohypertrophy (インスリンリポハイパートロフィー)といいます。インスリンの効きがわるくなったり、血糖値が思うより下がったり、うまくいかないな、と思うときによくあります。場所を変えて注射するとまたよく効くようになります。
インスリンアレルギー
少なくとも一週間はインスリン治療を受けた経験のある人に起きやすいです。治療開始後6ヶ月以内に起きることが多いです。インスリン治療の中断・再開を繰り返す患者さんに多いです。他の薬にもアレルギーを示す人が多いです。その後インスリン抵抗性が高まったり、局所の脂肪萎縮症になることがあります。
※脂肪萎縮症:脂肪組織量の減少に伴いインスリン抵抗性をはじめ糖尿病や高中性脂肪血症, 脂肪肝などの代謝異常をきたすことが知られています。
